Kniearthrose
Was ist eine Kniearthrose?
Arthrose (auch Osteoarthrose genannt) ist die weltweit häufigste Gelenkerkrankung und ist gekennzeichnet durch einen fortschreitenden Knorpelverlust an Gelenkflächen, der im Krankheitsverlauf zunehmende Gelenkschmerzen und Bewegungsbeeinträchtigungen verursacht. Zu Beginn klagen die Betroffenen nur gelegentlich über Schmerzen, z. B. nach stärkeren bzw. ungewohnten Belastungen. Im Krankheitsverlauf werden die schmerzfreien Phasen kürzer und es kommt zusätzlich auch zu Bewegungseinschränkungen. Typische Beschwerden bei Arthrose sind Anlaufschmerzen sowie belastungsabhängige Schmerzen. Das Ausmass der Schmerzen korreliert jedoch nicht zwangsläufig mit dem objektiv beurteilbaren Ausprägungsgrad der Arthrose.

Eine Kniearthrose (Gonarthrose) entsteht als Folge einer Abnutzung des Knorpels im Kniegelenk. Am Endpunkt der Gelenkerkrankung reiben die Knochen im Knie schmerzhaft aneinander. Häufig wird Arthrose im Knie begleitet von schmerzhaften Entzündungsprozessen, die im weiteren Krankheitsverlauf mit einer Einschränkung der Bewegung und einer Versteifung des Kniegelenks einhergehen. Zu Beginn der Arthrose treten Schmerzen ausschliesslich bei Belastungen auf. Eine Belastung des Gelenks verstärkt den Schmerz. Später werden die Knieschmerzen intensiver und häufiger. Jede Bewegung wird dann als schmerzhaft wahrgenommen. Schwellungen und Rötungen werden sichtbar. Bei fortschreitendem Gelenkverschleiss spüren die Betroffenen die Schmerzen sogar in Ruhe, auch nachts. Dies führt dann zu einer enormen Einschränkung der Lebensqualität des Betroffenen.
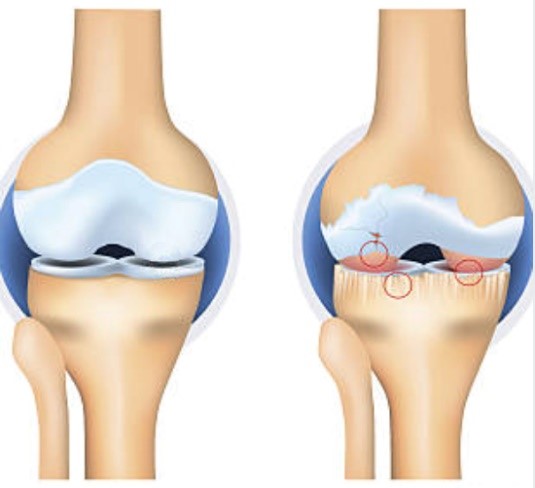
Schematische Darstellung eines gesunden Knies (links) sowie eines Arthrose-Knies (rechts). Die degenerativen Veränderungen durch die Arthrose sind gekennzeichnet durch eine Höhenminderung des Gelenksspalts, Verlust der Knorpelfläche sowie reaktive Veränderungen der angrenzenden Knochenflächen.
Abnormer Gefässe bei Arthrose
Die strukturellen Veränderungen im Rahmen einer Arthrose führen zu einer Gewebereaktion, welche mit der Neubildung von abnormen Gefässen (Neoangiogenese) verbunden ist. Hierdurch kommt es auch zur Neubildung von Nervenfasern (Neoneurogenese), die entlang der abnormen Gefässe wachsen und die für die Chronifizierung der Schmerzen verantwortlich sind.
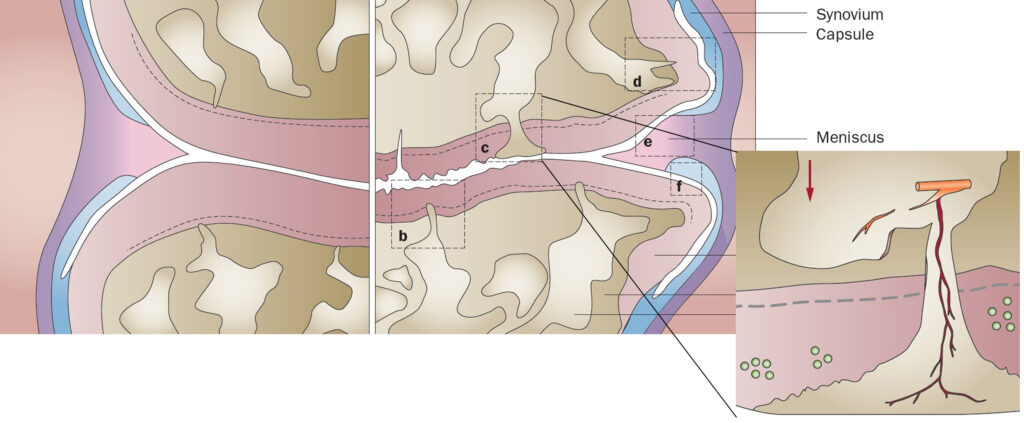
Struktur des normalen Knies (links) und die Stellen von abnormer Gefässe bei Kniearthrose (rechts). Die vergrösserte Darstellung zeigt den Ort der lokalen Gewebedestruktion im Rahmen der Arthrose mit Einsprossung von abnormen Gefässen in die knorpelige Gelenkfläche (aus: Mapp et al., Nat Rev Rheumatol. 2012).
Wie wird eine Kniearthrose diagnostiziert?
Die Diagnose einer Kniearthrose wird meistens in Verbindung von ausführlicher Befragung (Anamnese), körperliche Untersuchung und einer Röntgenuntersuchung gestellt.
Den Knorpel selbst kann man auf dem Röntgenbild nicht sehen. Man sieht aber einen schmaleren Gelenkspalt als normalerweise. Auch Knochenanbauten (Osteophyten) sind zu erkennen.
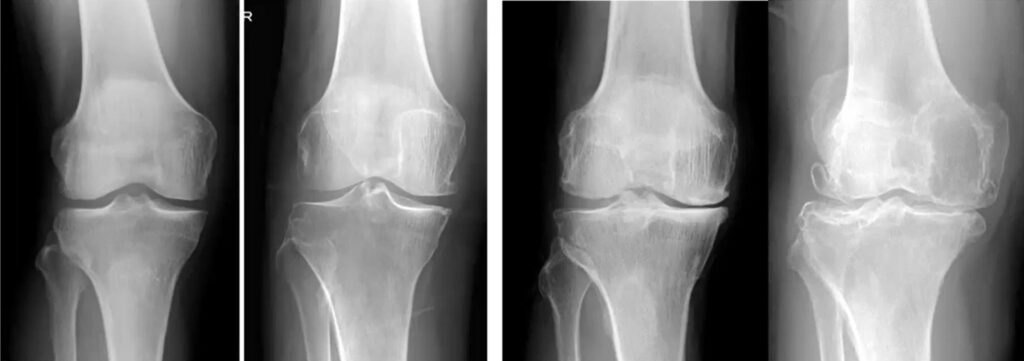
Stadieneinteilung der Kniearthrose im Röntgen (nach Kellgren und Lawrence).
Ergänzend zur Röntgenuntersuchung kann eine Ultraschalluntersuchung (Sonographie) durchgeführt werden. Damit lassen sich die Muskeln, Bänder und die Gelenkkapsel und ggf. ein Kniegelenkserguss gut darstellen. Bei einer Arthrose im Knie, die sich noch im Anfangsstadium befindet, ist der Knorpelverschleiss im Röntgenbild meist noch nicht zu erkennen. In diesem Fall kann zur eindeutigen Diagnose einer Kniearthrose eine Magnetresonanztomographie (MRI) durchgeführt werden. Diese Untersuchungsmethode kann zudem Schäden an den Bändern, Sehnen oder Menisken des Knies darstellen.
Welche Behandlungsmöglichkeiten gibt es?
Bei der Arthrose im Knie handelt es sich um ein fortschreitendes, nicht heilbares Leiden. In der Folge ist die Arthrose des Kniegelenks die häufigste Ursache für einen Kniegelenkersatz. Die konservative Behandlung der Arthrose zielt vorwiegend darauf ab, die Beschwerden zu lindern, die Beweglichkeit wiederherzustellen bzw. zu erhöhen und das Fortschreiten der Kniearthrose zu verlangsamen. Bei einer beginnenden Arthrose besteht die Therapie primär aus der Anpassung des Lebensstils, wie z. B. weniger belastende Tätigkeiten, Änderung der Sportarten oder, falls notwendig, einer Gewichtsreduktion. Das Ziel dabei ist, das Knie zu entlasten. Auch mit Physiotherapie oder Krafttraining können Symptome gelindert werden. Des Weiteren können Einlagen zur Korrektur von Beinachsenfehlstellungen eingesetzt werden. In der akuten Phase werden schmerz- und entzündungslindernde Medikamente verabreicht. Bei ausgeprägten Beschwerden kann zudem eine Injektion, meist mit Kortison in Betracht gezogen werden. Zur längerfristigen Behandlung wird häufig auch eine Infiltrationstherapie (Spritzen) mit Hyaluronsäure oder auch Blutbestandteilen durchgeführt. Falls die Arthrose bereits zu weit fortgeschritten ist kann mit konservativen Therapien ein langfristiger Erfolg nur schwierig erzielt werden. Dann wird der Einsatz eines künstlichen Kniegelenks angeraten.
Bringen konservative Behandlungen keinen Erfolg oder sind die Schmerzen sehr stark, so kann bei noch nicht zu weit fortgeschrittenen degenerativen Veränderungen (Stadium IV nach Kellgren und Lawrence) eine Gelenkembolisation in Betracht gezogen werden.
Weitere Informationen zur Gelenkembolisation finden Sie hier:
Schultersteife (Frozen Shoulder, Adhäsive Kapsulitis)
Was ist eine „Frozen Shoulder“?
Die Frozen Shoulder ist eine schmerzhafte Einschränkung der aktiven und passiven Beweglichkeit der Schulter. Ursächlich hierfür ist eine Entzündung der Gelenkschleimhaut (Bursa) und Gelenkkapsel. Im weiteren Verlauf kommt es zur Kapselverdickung mit anschliessender Kapselschrumpfung. Die Erkrankung geht teilweise mit starken Schmerzen sowie im Verlauf mit einer Einschränkung der Schulterbeweglichkeit einher. Die Ursache der Frozen Shoulder ist nach wie vor nicht genau geklärt. Es kommt zu einer entzündlichen Reaktion der Gelenkschleimhaut und in diesem Rahmen zur Einlagerung von Kollagen, was zur Verdickung der Gelenkkapsel und zur Verminderung ihrer Elastizität führt. Dadurch nimmt die Beweglichkeit ab, das Gelenk «friert ein».
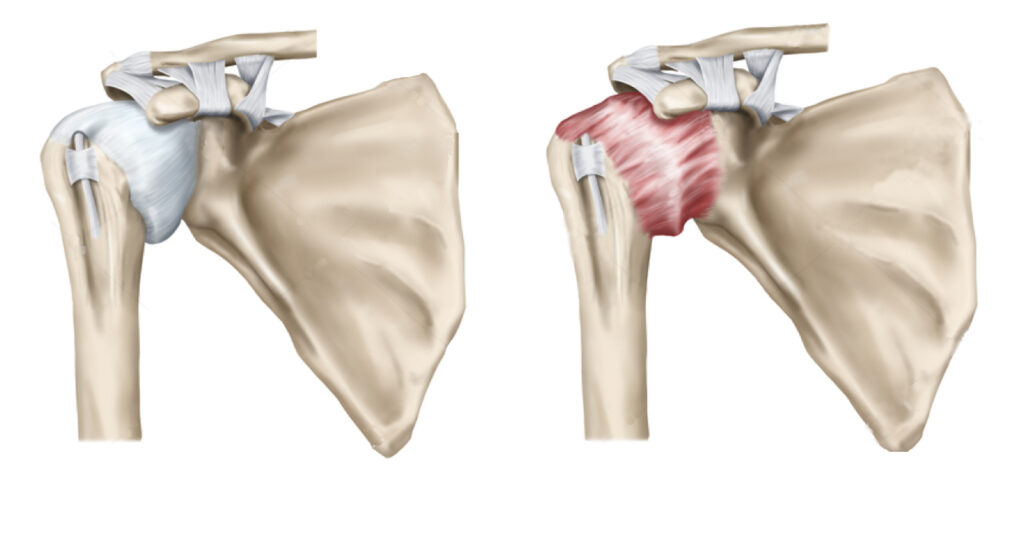
Frozen Shoulder: normale Schulterkapsel (links), entzündlich geschrumpftes Gelenkkapsel (rechts).
Wie ist der Verlauf der Erkrankung?
Der Verlauf bei der Frozen Shoulder gliedert sich typischerweise in drei Phasen:
1. entzündliche Phase
2. adhäsive Phase
3. Erholungsphase
Die entzündliche Phase ist v. a. durch starke bis sehr starke Schmerzen gekennzeichnet. Diese sind oft diffus und klingen auch in Ruhe und in der Nacht nicht ab. Typisch sind zudem einschiessende Schmerzen bei ruckartigen unkontrollierten Bewegungen. In der ädhäsiven Phase kommt es zunehmend zur Einsteifung der Schulter, wobei die Schmerzen oft rückläufig sind. In der Erholungsphase kehrt die Beweglichkeit langsam zurück und die Schulter wird beschwerdefrei.
Wie lange die einzelnen Phasen dauern und wie ausgeprägt die Symptome sind, ist individuell. Insgesamt kann die Erkrankung über einen Zeitraum von mehreren Monaten bis zu zwei Jahren verlaufen. Gerade langwierige Verläufe können sehr frustrierend sein.
Wie wird eine „Frozen Shoulder“ diagnostiziert?
Um eine Frozen Shoulder zu diagnostizieren, wird der Arzt im ersten Schritt eine ausführliche Befragung (Anamnese) des Patienten durchführen. Dabei wird er unter anderem Fragen zu den bestehenden Symptomen und Beschwerden, Vorerkrankungen und zurückliegenden Verletzungen stellen. Im nächsten Schritt folgt eine körperliche Untersuchung. Im Rahmen dieser Untersuchung lässt sich eine Frozen Shoulder problemlos anhand der für eine Schultersteife typischen Bewegungseinschränkungen des Schultergelenks sowie der Schulterschmerzen diagnostizieren.
Um die genauen Ursachen bestimmen und andere Erkrankungen ausschließen zu können, kommen weitere Untersuchungsmethoden zum Einsatz. Darunter fallen bildgebende Verfahren wie die Röntgenuntersuchung und die Ultraschalluntersuchung (Sonographie) sowie die Labordiagnostik zur Erkennung entzündlicher Ursachen. Ergänzend können auch weitere bildgebende Verfahren wie die Computertomographie (CT) oder die Magnetresonanztomographie (MRI) eingesetzt werden. Auch die Arthroskopie (Gelenkspiegelung) der Schulter ist ein ergänzendes Diagnoseverfahren.
Welche Behandlungsmöglichkeiten gibt es?
Die Therapie ist bei der Frozen Shoulder in erster Linie konservativ und besteht in der Linderung des Entzündungsreizes und der Schmerzen sowie im weiteren Verlauf in einer schrittweisen Verbesserung der Beweglichkeit. In der Phase der akuten Entzündung und bei starken Schmerzen ist die wirksamste Therapie eine Kortisoninfiltration ins Schultergelenk. Begleitend bzw. bei weniger ausgeprägten Symptomen kommen zudem entzündungshemmende Schmerzmedikamente sowie Vitamin-C-Präparate zur Anwendung. Ein weiterer wesentlicher Bestandteil der Therapie sind physiotherapeutische Massnahmen zur Schmerzlinderung und zur Wiederherstellung der Beweglichkeit.
Nur sehr selten kommt es nicht zu einer spontanen Wiedererlangung der Beweglichkeit. In diesem Fall oder bei sehr langwierigem Verlauf kann eine operative Behandlung mit arthroskopischer Lösung der verklebten bzw. verdickten Kapselstrukturen erfolgen. Allerdings besteht wegen der operativen Reizung des Gelenks die Gefahr, dass die Entzündung erneut aufflammt.
Die Heilung der nicht selten äusserst schmerzhaften Schultersteife braucht vor allem eines: Zeit. Da der entzündliche Prozess mit der Ausbildung von abnormen Gefässen verbunden ist, kann bei sehr schmerzgeplagten Patienten, bei denen die konservative Behandlung keinen Erfolg gebracht hat eine Gelenkembolisation in Betracht gezogen werden, welche das Potenzial hat den Heilungsprozess zu beschleunigen und rasch Beschwerdelinderung zu schaffen.
Weitere Informationen zur Gelenkembolisation finden Sie hier:
Tendinopathie der Sportlerschulter (Supraspinatussehnensyndrom)
Was ist eine Tendinopathie der Sportlerschulter?
Eine Sehne (lat.: Tendo) stellt die Verbindung zwischen Muskeln und Knochen her. Bei Bewegung oder beim Halten überträgt die Sehne die Muskelkraft auf den Knochen. Eine Tendinopathie ist der medizinische Fachbegriff für eine nichtentzündliche Erkrankung der Sehnen aufgrund von Überbelastung oder Verschleiss (Degeneration).
Beim Schultergelenk gleitet ein relativ gesehen großer Kopf in einer kleinen Pfanne. Dies ermöglicht ein sehr grosses Bewegungsausmass. Dies bedeutet aber auch, dass die Stabilität wesentlich von umliegenden Bindegewebsstrukturen, den Bändern zwischen Oberarmkopf und Pfanne und den umliegenden Muskeln, der Rotatorenmanschette, abhängt. Eine Tendinopathie ist der medizinische Fachbegriff für eine nichtentzündliche Erkrankung der Sehnen aufgrund von Überbelastung oder Verschleiss (Degeneration). Tendinopathien am Schultergelenk sind häufige Ursachen für Beschwerden und treten meist bei Überkopfsportlern auf. Risikofaktoren für das Auftreten sind wiederholte, gleichförmige Bewegungen, ein muskuläres Ungleichgewicht der Rotatorenmanschette, die knöcherne Konfiguration der Schulter sowie Schulterinstabilitäten.

Wie wird eine Tendinopathie der Schulter diagnostiziert?
Die Diagnose einer Tendinopathie der Schulter wird meistens in Verbindung von ausführlicher Befragung (Anamnese), körperliche Untersuchung und bildgebenden Verfahren gestellt. Neben Röntgenaufnahmen, welche degenerative knöcherne Veränderungen beurteilen können, werden Ultraschall (Sonografie) und die Magnetresonanztomografie (MRI) eingesetzt. Hierbei kann die MRI am präzisesten Veränderungen der Sehnen der Rotatorenmanschette, wo am häufigsten die Supraspinatussehne betroffen ist, feststellen.
Welche Behandlungsmöglichkeiten gibt es?
Bei intakter Sehne steht die konservative Therapie im Vordergrund, bei (Partial-) Rupturen sollte die operative Versorgung in Erwägung gezogen werden.
Bringen konservative Behandlungen keinen Erfolg und sind die Schmerzen sehr stark, so kann eine Gelenkembolisation in Betracht gezogen werden, welche das Potenzial hat rasche Beschwerdelinderung zu schaffen.
Weitere Informationen zur Gelenkembolisation finden Sie hier:
Tennisellenbogen / Golferellenbogen (Epicondylitis radialis / ulnaris humeri)
Was ist ein Tennisellenbogen, was ein Golferellenbogen?
Beide Erkrankungen stellen schmerzhafte Reizzustand der Sehnenansätze der Muskeln des Unterarms dar (Insertionstendinopathie, Enthesiopathie). Sind die Sehnenansätze aussen betroffen, so spricht man von einem Tennisellenbogen oder Tennisarm, sind die Sehnenansätze innen betroffen, so spricht man von einem Golferellenbogen oder Golferarm.
Anders, als es der Name vermuten lässt, leiden nicht nur Tennisspieler unter einem Tennisellenbogen oder Golfer unter einem Golferellenbogen. Vielmehr kann diese Krankheit bei allen Menschen auftreten, die ihren Arm bzw. Ellenbogen wiederholt belasten oder überanstrengen wie zum Beispiel bei der Arbeit, bei einer Schlagsportart oder bei einseitiger Haltung am Computer.

Wie wird ein Tennisellenbogen oder Golferellenbogen diagnostiziert?
Die Diagnose kann meistens in Verbindung von ausführlicher Befragung (Anamnese) und körperlicher Untersuchung bereits gestellt werden. Typisch sind ein umschriebener Druckschmerz über dem Muskelansatz am Ellenbogen und eine Schmerzauslösung oder -verstärkung bei Betätigung dieser Muskeln.
Welche Behandlungsmöglichkeiten gibt es?
Viele Patienten warten sehr lange, bis sie sich in ärztliche Behandlung begeben. Tennisellenbogen und Golferellenbogen gehören zu den hartnäckigeren Erkrankungen und müssen entsprechend geduldig behandelt werden. Konservative Behandlungsmöglichkeiten sind mannigfaltig. Hierzu zählen neben Schonung, Anwendung von schmerzstillenden Cremes und Gelen, manuelle Therapie, Kühlung mit Eis, Muskelkräftigungsübungen, Armschlinge, Bandagen, Verbände, Strahlentherapie (Röntgen-Reiz-Behandlung), Stoßwellen-Therapie, lokale Friktionsmassagen und die Injektion von Kortison.
Bringen konservative Behandlungen keinen Erfolg oder sind die Schmerzen sehr stark, so kann eine Gelenkembolisation als innovative Behandlung in Betracht gezogen werden, welche das Potenzial hat rasche Beschwerdelinderung zu schaffen.
Weitere Informationen zur Gelenkembolisation finden Sie hier:
Springerknie (Jumper’s Knee, Patellaspitzensyndrom)
Was ist ein Springer Knie?
Das Springerknie ist gekennzeichnet durch belastungsabhängige Schmerzen an der Vorderseite des Knies, welche durch eine Reizung der Kniescheibensehne (Patellasehne) verursacht werden. Bei mehr als der Hälfte der Patienten ist hierbei der Sehnenursprung an der Kniescheibenspitze betroffen (s. Abbildung, Sternchen).
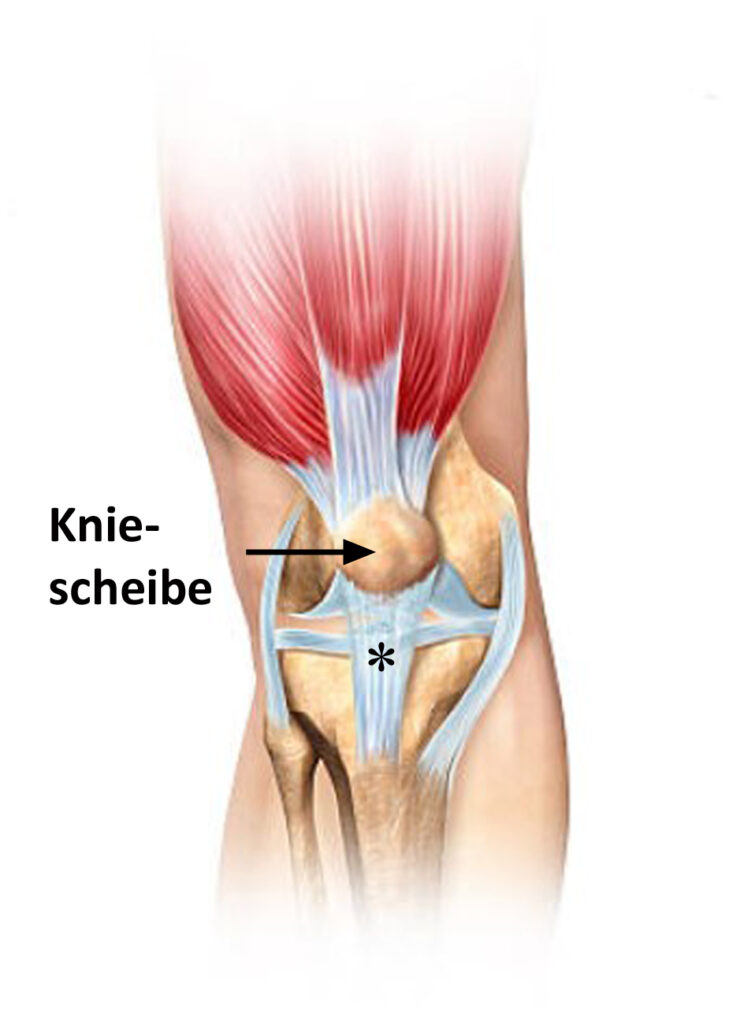
Die Erkrankung betrifft nicht unbedingt nur Personen, die Springsport betreiben. Auch bei Basketball, Handball, Volleyball, Fußball und andere Ballsportarten, die häufige Antritts- und Stopp-Bewegungen („Stop and Go“) erfordern, kann es zu einer Überbelastung der Patellarsehne kommen. Darüber hinaus tritt das Springerknie nicht selten auch bei Joggern aufgrund der chronischen Überbelastung der Kniescheibensehne auf.
Im Rahmen der Erkrankung kommt es zunächst zu einer deutlichen Verdickung der Kniescheibensehne, was man bildgebend mittels Ultraschall oder auch MRI feststellen kann. Bei anhaltender chronischer Überbelastung wandelt sich die Kniescheibensehne von einem straff-elastischen Bindegewebe in ein fettiges und instabiles, teilweise knorpelartiges Gewebe um. Hierbei entstehen auch Veränderungen im Gewebe, wie sie bei Entzündungen vorkommen. Diese führen zur Bildung neuer Blutgefässe in der Patellarsehne, neben diesen Neogefässen bilden sich kleinste Nerven, die für eine Qualifizierung der Knieschmerzen mitverantwortlich sind. Bei anhaltender Dauerbelastung besteht in seltenen Fällen sogar Gefahr, dass die Patellarsehne (schmerzlos) reisst.
Wie wird ein Springerknie diagnostiziert?
Von aussen ist das Springerknie meist nicht erkennbar. Das heisst, das Knie ist weder geschwollen, noch gerötet. Bei der klinischen Untersuchung findet sich ein Druckschmerz der Kniescheibensehne, welche durch die chronische Reizung verdickt ist. Diese Verdickung kann man mittels Ultraschall oder auch MRI nachweisen.
Welche Behandlungsmöglichkeiten gibt es?
Das Wichtigste ist die Belastung zu stoppen. Je häufiger und ausgeprägter die Beschwerden, desto länger sollten die Sportpause andauern. Leider zeigen geschädigte Sehnenfasern eine schlechte Heilungstendenz, sodass Sport oftmals über mehrere Wochen bis hin zu Monaten nicht betrieben werden kann. Sollten die sportlichen Aktivitäten zu früh wieder aufgenommen werden, so kann es schnell zu einem Rückfall der Beschwerden kommen. An konservativen Behandlungsmassnahmen kommen zu dem Wärme- oder Kältebehandlungen (je nach Empfinden), Elektrostimulationen, Massagen, Krankengymnastik und Schmerzmedikamente infrage. Helfend kann auch das Tragen eines sogenannten Kniegurts sein, der einen leichten Druck auf das Knie um die Patellasehne ausübt.
Bringen konservative Behandlungen keinen Erfolg oder sind die Knieschmerzen sehr stark, so kann eine Gelenkembolisation in Betracht gezogen werden, welche das Potenzial hat rasche Beschwerdelinderung zu schaffen.
Weitere Informationen zur Gelenkembolisation finden Sie hier:
Sehnenleiden der Achillessehne (Achillodynie, Tendopathie der Achillessehne)
Welche Funktion hat die Achillessehne?
Die Achillessehne ist die stärkste Sehne des menschlichen Körpers. Sie überträgt die Kraft der Wadenmuskulatur auf den Fuss und fängt mit jedem Schritt ein Mehrfaches des Körpergewichts auf. Die besondere Reissfestigkeit und Dicke ermöglicht extreme Belastungen – vor allem das kraftvolle Senken des Fusses, das Laufen und das Springen. Beschwerden der Achillessehne kommen oft schleichend und entstehen meist durch Über- und Fehlbelastungen – häufig durch zu viel Sport. Sind sie erst einmal da, können sie allerdings sehr hartnäckig und langwierig sein.
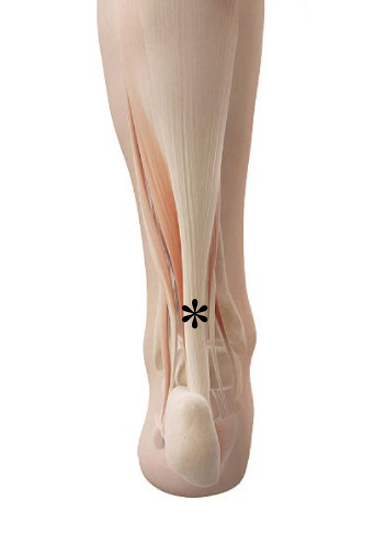
Schematische Darstellung der Achillessehne.
Was ist eine Achillodynie?
Als Achillodynie („dynie“ = Schmerz) bezeichnet man eine schmerzhafte Schädigung der Achillessehne. Eine Achillessehnenentzündung wird oft auch als Achillodynie bezeichnet. Tatsächlich handelt es sich dabei aber um zwei unterschiedliche Krankheitsbilder. Eine Achillessehnenentzündung beschreibt streng genommen eine akute Entzündung der Achillessehne. Die Achillodynie ist dagegen der Begriff für chronische belastungsabhängige Schmerzen der Achillessehne aufgrund von strukturellen Veränderungen der Sehnenfasern, welche in der Folge durch weniger belastbares Narbengewebe ersetzt werden. Zudem wachsen winzige Gefässe und Nervenfasern in die Sehne ein. Das veränderte Gewebe ist weniger stabil als die eigentlichen Sehnenfasern, sodass es auch zu einem Riss der Achillessehne kommen kann.
Welche Beschwerden verursacht eine Achillodynie?
Die Achillodynie führt zu belastungsabhängigen Schmerzen der Achillessehne. Wann es schmerzt, hängt vom Ausmass der Schädigung ab. In einem frühen Stadium der Achillodynie klagen die Patienten nur nach einer ungewohnt starken Belastung über Schmerzen. Die Schmerzen können sowohl bei aktiver Bewegung des Fusses (Zehenspitzenstand) als auch beim passiven Dehnen der Achillessehne (Hackengang) auftreten. Der Bereich über der Sehne kann aufgrund der entzündlichen Reizung gerötet und überwärmt sein. Typisch ist auch ein lokaler Schmerz, wenn man auf die Achillessehne drückt. Bei manchen Betroffenen knirscht die Achillessehne hörbar, wenn der Fuss bewegt wird (Krepitationszeichen). Schreitet die Achillodynie weiter voran, sind die Schmerzen bereits während oder direkt nach einer moderaten Belastung spürbar. Die Achillessehne ist jetzt als Reaktion auf die fortdauernde Überlastung geschwollen und verdickt. Zwar verschwinden die Schmerzen, wenn man sich schont, sie kommen aber bei erneuter Belastung sofort wieder. Bei der fortgeschrittenen Achillodynie sind die strukturellen Schäden an der Achillessehne so gross, dass sich ein dauerhafter Ruheschmerz entwickeln kann. In diesem Stadium sind schon Alltagsbelastungen wie Gehen sehr schmerzhaft und die Lebensqualität häufig stark eingeschränkt.
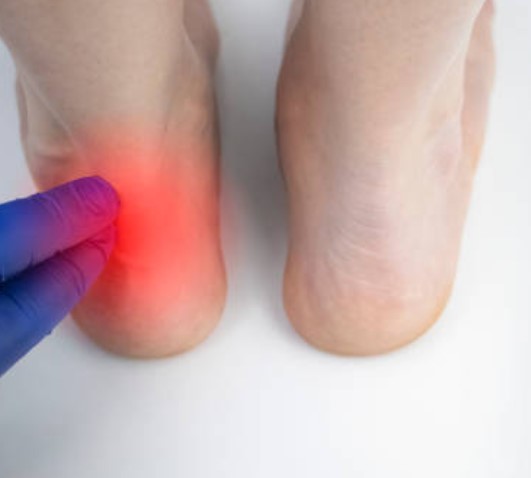
Typischer lokaler Druckschmerz bei Achillodynie.
Wie wird eine Achillodynie diagnostiziert?
Der Verdacht auf eine Achillodynie stellt sich durch die ausführliche Befragung (Anamnese) sowie die körperliche Untersuchung. Ein Teilriss der Achillessehne, eine Entzündung der Sehnenscheide oder ein Fersensporn können ähnliche Beschwerden verursachen und müssen von der Achillodynie abgegrenzt werden. Dies ist mit bildgebenden Verfahren wie der Magnetresonanztomografie (MRI), Ultraschall und Röntgen möglich, wobei ein MRI dabei heutzutage die Bildgebung der ersten Wahl darstellt. Dabei können strukturelle Veränderung der Achillessehne festgestellt werden, wie sie häufig bei einer Achillodynie auftreten. Der Ultraschall dient dem Ausschluss eines Sehnenrisses und wird oft genutzt, um den Verlauf der Erkrankung zu dokumentieren. Im Röntgenbild können eventuelle Verkalkungen der Achillessehne und knöcherne Verletzungen des Fusses gesehen werden.
Welche Behandlungsmöglichkeiten gibt es?
Die Achillodynie-Therapie erfolgt in aller Regel rein konservativ, nicht operativ. Hierbei steht die Entlastung der Achillessehne im Vordergrund. Dafür müssen Sie zunächst die auslösende Belastung (zum Beispiel das Joggen) aussetzen und den Fuss so gut wie möglich schonen. Zusätzliche konservative Massnahmen umfassen Physiotherapie, Analgetika, Kälte- bzw. Wärmebehandlung sowie das Tragen von kinesiologischen Tapes oder Einlagen für das Schuhwerk.
Eine Kortisonspritze kann Sehnenbeschwerden zwar schnell lindern, aber der Erfolg hält oft nur wenige Wochen an. Außerdem beeinträchtigt das Kortison die Qualität des Sehnengewebes – unabhängig davon, ob es direkt in die Sehne oder in das umliegende Gewebe gespritzt wird. Je häufiger Kortison gespritzt wurde, umso höher ist das Risiko für einen Achillessehnenriss. Aus diesen Gründen wird von Kortisonspritzen eher abgeraten.
Bringen konservative Behandlungen keinen durchgreifenden und längerfristigen Erfolg, so kann eine Gelenkembolisation in Betracht gezogen werden, welche das Potenzial hat rasche Beschwerdelinderung zu schaffen.
Weitere Informationen zur Gelenkembolisation finden Sie hier:
Plantarfasziitis
Was ist eine Plantarfasziitis?
Die Plantarfasziitis ist die häufigste Ursache für Schmerzen in der Ferse und stellt eine schmerzhafte Reizung der Plantarfaszie der Fußsohle dar, welche als bindegewebige Platte vom Fersenbein ausgeht und fächerförmig bis zur Fußspitze verläuft. Die meisten Patienten beschreiben, dass die Beschwerden bei einer Plantarfasziitis belastungsabhängig sind und schleichend beginnen und werden mit der Zeit schlimmer. Typisch ist, dass die Fersenschmerzen nach dem Aufstehen am ausgeprägtesten sind (Anlaufschmerzen). Nach kurzer Gehdauer verschwinden die Beschwerden über den Tag oftmals aber wieder.
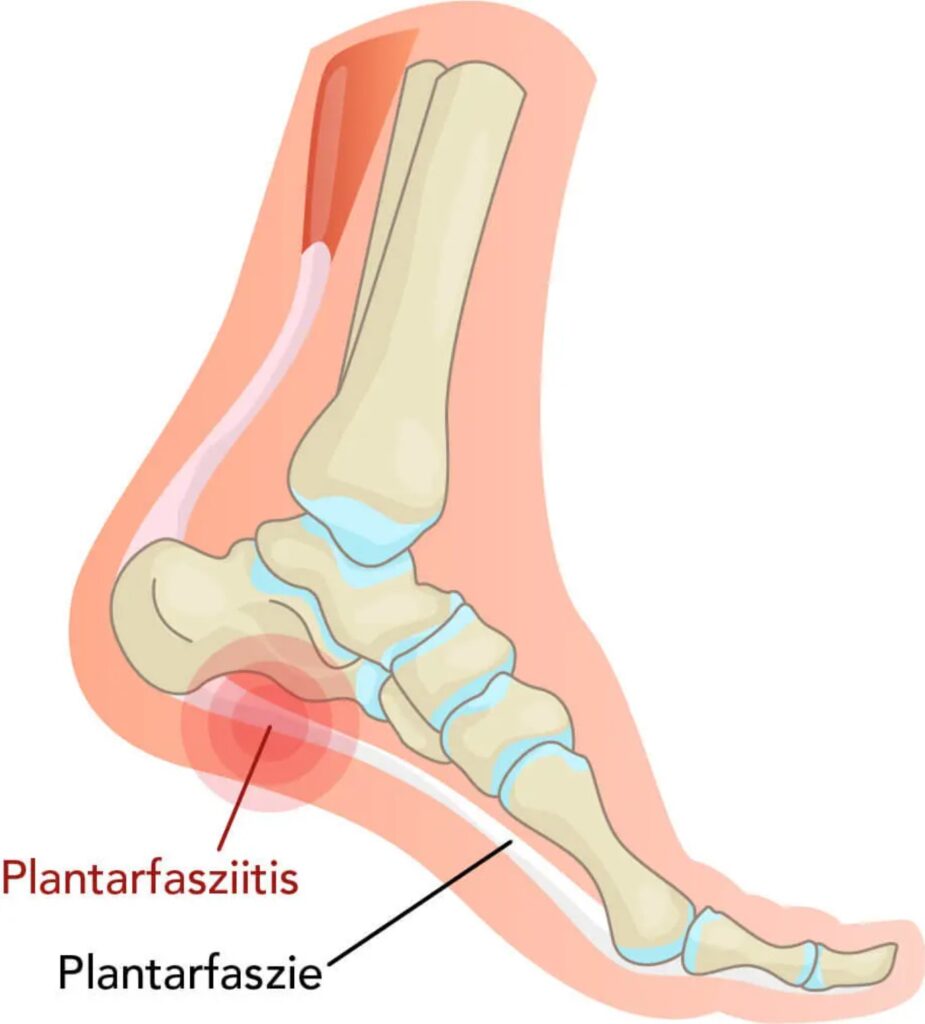
Schmerzhafte Reizung der Plantarfaszie der Fusssohle.
Wie wird eine Plantarfasziitis diagnostiziert?
Mithilfe einer ausführlichen Befragung (Anamnese) sowie der körperlichen Untersuchung kann die Plantarfasziitis zuverlässig festgestellt werden. Eine ergänzende Röntgenuntersuchung dient eher zum Ausschluss eines knöchernen Fersensporns.
Welche Behandlungsmöglichkeiten gibt es?
Durch konservative Therapiemassnahmen kann bei den meisten Patienten eine gute Schmerzlinderung erreicht werden. Zentrales Element der konservativen Behandlung stellt ein regelmässiges Dehnen der Wadenmuskulatur und der Plantarfaszie durch aktive Dehnungsübungen dar. Darüber hinaus sind eine Reduktion der Faktoren, die zu einer chronischen Überbelastung und Anspannung der Plantarfaszie führen sowie eine Einlagenbehandlung zur Entlastung des Fussgewölbes wichtig.
Bringen konservative Behandlungen jedoch keinen durchgreifenden und längerfristigen Erfolg, so kann eine Gelenkembolisation in Betracht gezogen werden, welche das Potenzial hat rasche Beschwerdelinderung zu schaffen.
Weitere Informationen zur Gelenkembolisation finden Sie hier: